早期妊娠稽留流产围手术期检查及优生检查建议专家共识
作者:中华医学会计划生育学分会
通讯作者:顾向应,天津医科大学总医院,天津 300052,电子信箱:gxy6283@163.com;门剑龙,天津医科大学总医院,天津 300052,电子信箱:thromhaemo@126.com
执笔专家:王玉(中国医科大学附属盛京医院);李晓翠(上海市第一妇婴保健院);门剑龙(天津医科大学总医院);顾向应(天津医科大学总医院);张颖(天津医科大学总医院);刘欣燕(中国医学科学院北京协和医院);黄丽丽(浙江医科大学附属妇产科医院);杨清(中国医科大学附属盛京医院)
参与本共识制定与讨论专家(按姓氏拼音顺序):常明秀(河南省人口和计划生育科学技术研究院);陈勤芳(中国福利会国际和平妇幼保健院);车焱(上海市计划生育科学研究所);董白桦(山东大学齐鲁医院);顾向应(天津医科大学总医院);谷翊群(国家卫健委科学技术研究所);黄丽丽(浙江大学医学院附属妇产科医院);黄薇(四川大学华西第二附属医院);李坚(首都医科大学附属北京妇产医院);李晓翠(上海市第一妇婴保健院);林青(首都医科大学附属北京友谊医院);林元(福建省妇幼保健院);刘欣燕(中国医学科学院北京协和医院);李红钢(华中科技大学同济医学院计划生育研究所);刘伟信(四川省妇幼保健院);单莉(西北妇女儿童医院);唐运革(广东省计划生育专科医院);王晓军(新疆维吾尔自治区妇幼保健院);王玉(中国医科大学附属盛京医院);魏占荣(天津市东丽区妇女儿童保健和计划生育服务中心);熊承良(华中科技大学同济医学院);杨清(中国医科大学附属盛京医院);于晓兰(北京大学第一医院);袁冬(天津市河东区妇产科医院);张林爱(山西省妇幼保健院);张颖(天津医科大学总医院);章慧平(华中科技大学同济医学院)
特约执笔者:门剑龙(天津医科大学总医院)
一般认为妊娠12周前,超声检查判定的宫内妊娠囊或胚胎停止生长,或胎心消失且妊娠组织未排出者,被称为早期妊娠稽留流产(missed early miscarriage,MEM)。MEM病因复杂多样,往往给患者带来沉重的心理负担,尤其是反复出现胚胎停止发育者。此外,MEM终止妊娠时,并发症的发生风险明显高于正常妊娠;反复MEM的患者,术中、术后出现并发症的风险更高。因此,MEM后实施全面、系统的检查及适当治疗,对避免MEM反复发生非常重要。本专家共识参考国际相关指南,结合我国临床工作中的实际情况,旨在为管理早期MEM患者终止妊娠时进行围手术期检查、术后避孕指导及再次备孕前优生相关检查提供参考。
MEM相关检查,除终止妊娠前的常规检查外,还应包括有助于分析MEM病因的优生检查,以便患者再次妊娠时获得良好的妊娠结局。此外,尽管影响胚胎发育的因素具有多样性,但并不是所有针对性治疗均能有效改善妊娠结局,故建议选择性检查。父源性因素相关检查不在本共识关注范围。
1 术前常规检查
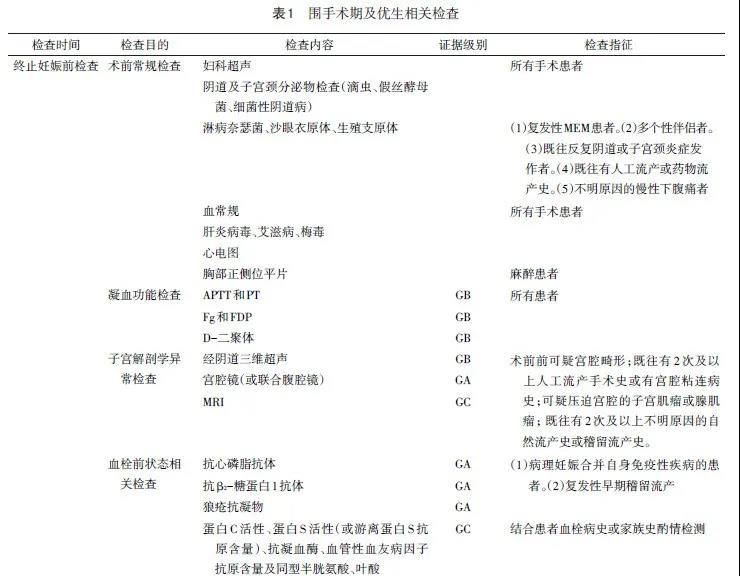
为保证手术安全,降低术中、术后并发症风险,MEM终止妊娠术前应按照中华医学会计划生育学分会发布的《临床诊疗指南与技术规范计划生育分册》进行术前检查,包括阴道分泌物、血常规、肝炎病毒、艾滋病、梅毒、妇科超声、心电图等检查,麻醉患者应行胸部正侧位平片检查。对于MEM患者,考虑术中出血风险,术前应增加凝血功能检查,包括活化部分凝血活酶时间(APTT)、凝血酶原时间(PT)、纤维蛋白原(Fg)和纤维蛋白(原)降解产物(FDP)及D-二聚体。其中D-二聚体能够识别隐匿的高凝状态,其值持续升高时一定代表凝血的活化,可以指导进一步的血栓前状态的检查。
2 生殖道感染的检查
外阴炎、阴道炎及子宫颈炎症均有可能增加术中、术后感染风险,尤其是MEM患者组织机化坏死,术后发生宫内感染时会进一步导致宫腔粘连的风险增加,因此必须重视术前阴道环境的检查。任何急性的感染都可能引起流产,慢性子宫内膜炎可能是导致孕早期稽留流产的高危因素。各种病原体感染宫腔时,可导致孕卵停止发育、自然流产等[1-4]。鉴于生殖道感染与MEM的相关性,应扩大术前阴道分泌物检查的范围,常见外阴及阴道炎症包括滴虫性阴道炎、假丝酵母菌病、细菌性阴道病。子宫颈炎症常见病原体包括性遗传病原体(淋病奈瑟菌、沙眼衣原体)和内源性病原体(生殖支原体、细菌性阴道病病原体)等。人工流产术前所有MEM患者均应行阴道清洁度、滴虫、假丝酵母菌病、细菌性阴道病检查。存在如下情况时,建议行淋病奈瑟菌、衣原体和生殖支原体检查:(1)复发性MEM患者(2)多个性伴侣者(3)既往反复阴道或子宫颈炎症发作者(4)既往有人工流产或药物流产史(5)不明原因的慢性下腹痛者。MEM患者术前不建议常规筛查TORCH。
3 子宫解剖学异常相关检查
子宫解剖学异常包括子宫畸形和获得性子宫解剖异常。许多类型的子宫解剖学异常与MEM相关,其中子宫肌瘤、米勒管发育异常及子宫粘连最为常见。肌壁间肌瘤及黏膜下肌瘤可能降低活产率,增加稽留流产率。米勒管发育异常者发生胚胎停止发育的风险增加,纵隔子宫患者中约20%存在生育困难。子宫粘连可导致不孕,并增加胚胎停止发育及流产风险。MEM患者终止妊娠前应将经阴道三维超声检查作为子宫畸形或获得性子宫异常的初筛手段,存在如下情况时,行经阴道三维超声检查:(1)术前常规检查时可疑宫腔畸形(2)既往有2次及以上人工流产手术史或有宫腔粘连病史(3)可疑压迫宫腔的子宫肌瘤或腺肌瘤(4)既往有2次及以上不明原因的自然流产史或稽留流产史。薄型子宫内膜也是导致MEM的原因,可能与内膜基底层血流动力学及内膜容受性改变相关。因此超声检查时,除解剖学异常外还应关注内膜基底层血流动力学及内膜容受性的改变。彩超疑诊宫腔粘连或宫腔形态异常时应首选宫腔镜检查并建议宫腔镜下终止妊娠,术中必要时联合腹腔镜监护。疑诊妇科肿瘤需判断肿瘤侵犯范围及与周围结构的关系时首选MRI检查。子宫输卵管碘油造影(HSG)也是诊断宫腔异常的有效方法,且创伤较小,但不能明确宫腔外情况,且需要在终止妊娠后进行。目前不同指南观点不一,如法国国家妇产科医生协会(CNGOF)指南明确不推荐HSG用于宫腔形态的评价。
4 血栓前状态相关检查
血栓前状态是一种止血凝血多系统功能失衡的病理性促凝过程,包括获得性血栓前状态和遗传性血栓前状态,涉及血管内皮细胞损伤或功能紊乱、血小板活化、凝血因子含量增高和(或)活性增强、抗凝血蛋白活性和含量减低、纤溶蛋白活性减弱或调控异常、血液黏度增高或血流速度减慢等。血栓前状态导致流产的机制是由于子宫胎盘部位形成局部微血栓甚至引起胎盘梗死,胎盘组织血液供应下降,胚胎因缺血缺氧、发育不良而流产。血栓前状态的形成机制复杂,涉及大量功能试验、生物标志物、遗传基因和表观遗传学领域的检测指标,对于MEM的术前血栓前状态相关检查,重点不在于确定诊断,而主要用于风险筛查、疾病求因、术后避孕指导等方面。
获得性血栓前状态主要包括抗磷脂综合征(APS)、获得性高半胱氨酸血症、获得性抗凝血蛋白缺乏以及其他原因引起血液高凝状态的疾病[5]。存在如下情况时,建议行完整的APS相关自身抗体检测,至少包括抗心磷脂抗体、抗&β;2-糖蛋白1抗体和狼疮抗凝物[6]:(1)病理妊娠合并自身免疫性疾病的患者[包括系统性红斑狼疮(SLE)、类风湿性关节炎、自身免疫性血小板减少症和自身免疫性溶血性贫血等](2)复发性早期稽留流产。如条件允许,还可结合患者临床情况(血栓病史和家族史)酌情进行蛋白C活性、蛋白S活性(或游离蛋白S抗原含量)、抗凝血酶、血管性血友病因子抗原含量及同型半胱氨酸、叶酸的检测;对于应用肝素类药物过程中出现的血小板减少,在临床评估基础上检测肝素诱导的血小板减少症抗体以排除或辅助诊断[6]。
遗传性血栓前状态的病因有高度异质性,亚洲人群和高加索人群在血栓遗传学特征上有明显种族差异[7]。对于遗传性易栓症患者,没有高级别证据(有安慰剂组的随机对照研究)证明任何治疗可以有效预防流产发生(包括低剂量的阿司匹林或预防剂量的肝素类药物),因此不推荐对无明确指征的早孕期流产患者进行遗传性血栓前状态检测[8]。患者有明确家族史或静脉血栓形成伴反复(稽留)流产史可进行遗传性血栓前状态的检查。
5 终止妊娠后组织检查
5.1 染色体检查 停止发育的胚胎绒毛细胞染色体异常率可达40%。染色体异常包括数目异常和结构异常:数目异常即染色体非整倍体,是常见原因;结构异常指染色体平衡易位、倒位等。遗传学检测常用方法包括G显带染色体核型分析、荧光原位杂交检测技术(FISH)以及高通量测序技术等。复发性MEM患者,建议终止妊娠术后夫妇双方做染色体核型分析。有条件者术后取妊娠产物进行胚胎染色体的检查,但妊娠产物的核型分析标本是组织,存在母体组织污染、检查失败等可能[9],因此不建议采用绒毛培养法进行染色体核型分析。妊娠产物的染色体检查主要是采用高通量测序方法、多重连接探针扩增技术(MLPA)方法进行染色体拷贝数变异检查。
5.2 病理检查 对于MEM终止妊娠的患者,术后检查绒毛组织,时常可见绒毛水泡状变性,病理检查见到滋养层细胞不同程度增生、血管消失具有葡萄胎的某些特征。这是由于稽留流产患者因母体子宫胎盘血流减少,引起细胞滋养细胞增生及滋养细胞基底膜增厚,形成类似葡萄胎的组织结构,但并非典型的葡萄胎且不具备葡萄胎患者的临床特点。因此,对于MEM患者,存在如下情况时应行绒毛病理检查:(1)绒毛表面呈水泡样改变(2)血hCG>100 000 U/L(3)既往有滋养叶细胞疾病史。必要时可对组织进行免疫组化检查p57蛋白进行鉴别诊断。
6 术后优生检查建议
对于反复MEM患者,手术前应对患者做好宣教,建议患者术后进一步进行优生相关检查。
6.1 生殖激素检查 内分泌因素相关检查建议在术后月经复潮后进行。对于反复早期稽留流产患者,建议进行生殖激素检测,包括催乳素(PRL)、卵泡刺激素(FSH)、黄体生成激素(LH)、雌激素、雄激素及孕激素。PRL升高可引起排卵功能障碍,但PRL升高与胚胎发育的联系较弱,目前尚存在争议;此外,多囊卵巢综合征(PCOS)是否与MEM相关目前同样存在争议。尽管如此,对于年龄大于40岁者建议检查卵巢储备功能,包括窦卵泡数、抗米勒管激素(AMH)和抑制素B等。
6.2 代谢相关内分泌因素相关检查 甲状腺激素是胎儿生长、神经系统发育中重要的内分泌激素。甲状腺功能减退,甚至亚临床甲状腺功能减退均与胚胎发育相关。MEM患者再次备孕前,除进行必要的甲状腺功能检查[包括三碘甲状腺原氨酸(T3)、甲状腺素(T4)、促甲状腺激素(TSH)]外,还建议行亚临床甲减相关检查,如甲状腺过氧化物酶抗体(anti-TPO)、抗甲状腺球蛋白抗体(anti-Tg)测定等。控制不良的糖尿病是胚胎停育的高风险因素,再次备孕前须检查空腹血糖,孕期检测空腹血糖、餐后血糖、糖耐量、胰岛素,有异常者进一步检查糖化血红蛋白和C肽等。
6.3 免疫因素检查建议 约50%的复发性MEM无法查明原因。在不明原因的复发性流产中,亦有相当一部分是由免疫因素导致,而人工流产或自然流产也被认为是导致免疫性不孕的病因之一。因此,对于未查明病因的反复MEM患者,再次妊娠前建议行免疫因素检查,自身免疫、同种免疫及母体免疫失衡均可能导致MEM,自身免疫除前述最常见的APS外,常见检查包括抗精子抗体、抗子宫内膜抗体,同种免疫常见检查为封闭抗体,母体免疫失衡常见检查为自然杀伤(NK)细胞及免疫调节相关的细胞因子等。
7 术后避孕指导
早期稽留流产患者终止妊娠后应至少避孕半年。对于年龄大于35岁或者卵巢储备功能异常者,可视终止妊娠后内膜修复情况适当缩短避孕时间。应考虑避孕措施对生育的影响,优先选择短效高效避孕措施。对于无相关禁忌证者,落实复方口服避孕药(COC)避孕至计划妊娠前1个月。对于伴有血栓前状态的稽留流产患者,流产后使用COC的安全性值得关注,因其增加血栓前状态患者深静脉血栓的发生率[10]。在使用COC的前6个月,具有先天性血栓形成倾向患者深静脉血栓发生率增加19倍,使用第1年增加11倍[11]。同时,对于抗磷脂抗体及狼疮抗凝物阳性患者,也不推荐采用COC避孕[12]。由于深静脉血栓致死率不高,有研究显示,对100万COC使用者进行凝血功能筛查,最多仅能避免2例避孕药相关死亡,因此美国疾病控制与预防中心(CDC)并未推荐对COC使用者常规进行凝血检测。然而,对于流产后希望采用COC的稽留流产妇女,尤其是重复流产,须十分谨慎,宜进行相关检测。在如下情况时不建议选用COC避孕:(1)先天性或获得性血栓前状态,包括SLE及抗磷脂抗体阳性(抗心磷脂抗体、抗&β;2-糖蛋白1抗体)者(2)年龄≥35岁的吸烟者(3)糖尿病病程≥20年,或合并肾脏、视网膜、神经病变或其他血管病变。年龄≥40岁或BMI≥30时,COC应用级别为2级。无论甲状腺功能亢进或减退,COC应用级别均为1级。不宜使用COC避孕的情况下,建议患者采用外用避孕法,首选避孕套避孕。
对于终止妊娠后没有生育计划者,建议落实长效可逆避孕方法(LARC)避孕,可根据患者个体情况有无禁忌选择宫内节育器(IUD)/宫内节育系统(IUS)或皮下埋植剂。对于任何原因引起的宫腔变形以及妊娠组织稽留时间长的患者,可疑宫内感染时不宜立即落实宫内节育方法。对于仅含孕激素的IUS及皮下埋植剂,仅有罹患乳腺癌是单孕激素的应用禁忌,急性血栓性疾病、SLE及抗磷脂抗体阳性时,应用级别均为3级,即其他方法不能提供或不能使用时方推荐此种避孕方法。围手术期及优生相关检查总结见表1,术后避孕指导建议见表2。

参考文献滑动预览
[1] 王宁,杨丽.生殖道支原体、衣原体感染与不良妊娠结局的相关性探讨[J].中国性科学,2015,24(5):66-68.
[2] 纪榕荣,张洪文,陈蒲香,等.解脲支原体血清型 I在兔生殖道中的致病性 [J].中华妇产科杂志,2010,45(3):218-220.
[3] Behnam S,Shahrzad F,Mohammadreza M,et al.Colonization of Mycoplasmahominis and Ureaplasma urealyticum in pregnant women and their transmission to offspring[J].Iran J M icrobiol,2014,6(4):219-224.
[4] Farideh D,Maryam K,Giuti E. A comparison between the pregnancy outcome in women both with or without threatened abortion[J].Early Human Development,2010,86(3):193-196.
[5] 中华医学会妇产科学分会产科学组.复发性流产诊治的专家共识[J].中华妇产科杂志,2016,51(1):3-9.
[6] 中国血栓性疾病防治指南专家委员会.中国血栓性疾病防治指南[J].中华医学杂志,2018,98(36):2861-2888.
[7] 胡豫.中国人群静脉血栓形成的分子遗传学研究[J].临床血液学杂志,2013,26(1):4-9.
[8] Huchon C,Deffieux X,Beucher G,et al.Pregnancy loss:French clinical practice guidelines[J].Eur J Obstet Gynecol Reprod Biol,2016(201):18-26.
[9] Ying HL,Anthony M.Recurrent pregnancy loss:A summary of international evidence-based guidelines and practice[J].Aust J Gen Pract,2018,47(7):432-436.
[10] Practice Committee of the American Society for Reproductive Medicine.Combined hormonal contraception and the risk of venous thromboembolism:a guideline[J].Fertil Steril,2017,107(1):43-51.
[11] Bloemenkamp KW,Rosendaal FR,Helmerhorst FM,et al. Higher risk of venous thrombosis during early use of oral contraceptives in women with inherited clotting defects[J].JAMA Int Med,2000,160(1):49-52.
[12] Andreoli L, Bertsias GK,Agmon-Levin N,et al.EULAR recommendations for women's health and the management of family planning,assisted reproduction,pregnancy and menopause in patients with systemic lupus erythematosus and/or antiphospholipid syndrome[J].Ann Rheum Dis,2017,76(3):476-485.