医保扶贫政策如何发挥减贫效应?
消除贫困是国际社会共同面临的话题。长期以来,医疗保险被公认为是实现减贫的重要政策工具之一,医疗保险一般通过以下三种方式,保护人们免于因治病而陷入经济困难的境地(WHO,2010;WHO,2013):一是统筹支付。加快实现全民覆盖;二是合并或补偿。通过整合零散的统筹基金,实现资金在不同人群间的收入再分配。三是强制性缴费。实现统筹基金覆盖所有无力承担保费的人们。
近年来,随着我国医疗保障制度的不断完善,基本做到了全民参保、应保尽保。在保障贫困人口就医方面,实施倾斜性医保报销政策,降低看病门槛,放大补偿比例,促进了贫困人口及时就医。2020年是打赢脱贫攻坚战的决胜之年,医保扶贫产生了哪些积极效果,减贫效应如何?通过总结分析,不仅有助于发现问题,还有助于进一步巩固扶贫成效,形成医保扶贫长效机制。
我们选择某中部某省份X贫困县作为研究样本,对其建档立卡贫困人口医保扶贫前后的医疗消费行为进行分析,并对医保扶贫产生的经济风险保护效应给出基本判断。在数据的选择和处理上:一是考虑到数据质量和对比研究,我们选择当地县人民医院2016-2019年第一季度住院病案首页数据作为样本,并将患者划分为贫困人口和非贫困人口,以分析医保扶贫政策对贫困人口就医的冲击。选择县人民医院作为样本的另一个理由是,医保扶贫的政策目的不仅是促进和提高贫困人口就医的公平可及,还在于保障贫困人口在合理范围内得到良好的医疗卫生服务,而县人民医院医疗服务水平和服务质量显然是县级行政区域内较好的。二是以个人编码和身份证号作为唯一标识码,将县扶贫办2016-2018年建档立卡贫困人口信息与县人民医院住院结算数据进行匹配,以识别出贫困人口。
就医行为转变:就医次数上升与自付费用下降
X县分别于2017年、2018年两个时间段实施两次医保扶贫政策冲击,包括降低贫困人口起付线或免起付线,提高封顶线,自付比例不超过10%等。至2019年下半年,该县各贫困村就已开始陆续退出,2020年上半年正式退出贫困县序列。因此,我们将2016年看作医保扶贫政策冲击前,将2017年及以后作为政策冲击后看待(其中2017年发生第一次政策冲击,2018年以来发生第二次政策冲击)。
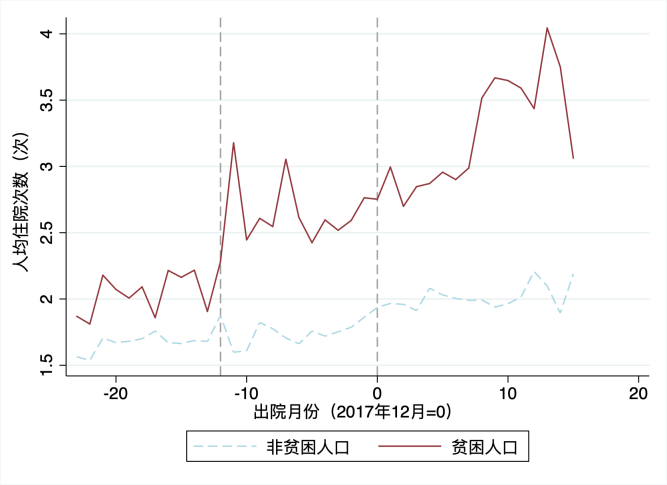
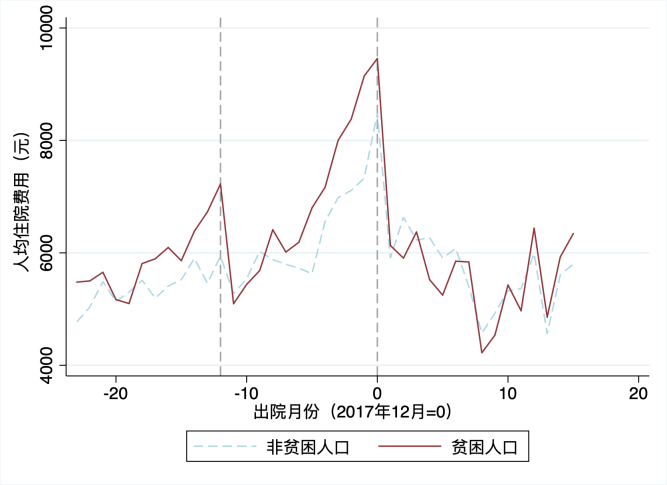
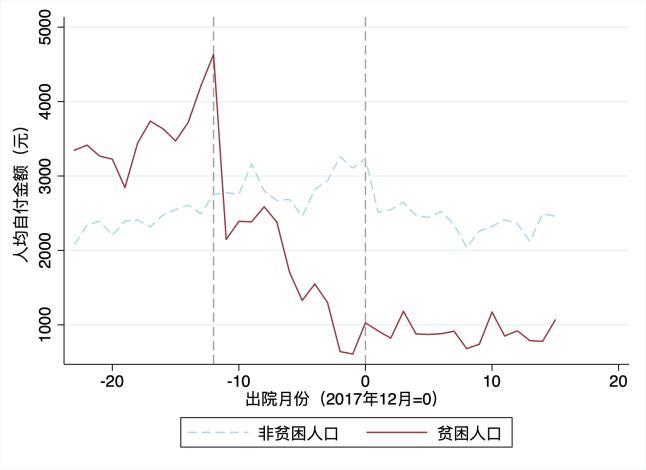
结果显示:第一,医保扶贫政策冲击后,贫困人口住院次数显著高于非贫困人口。贫困人口平均住院次数由2016年的2.1次,增长至2017年的2.7次和2018年的3.3次。第二,与住院次数相对应的是,贫困人口次均住院费用显著下降,2017年在2000-3000元左右波动,2018年后下降至2000元以下。但贫困人口与非贫困人口年住院总费用并无较大差异,2016-2017年,前者甚至高于后者,2018年以后,两者住院费用水平开始趋于一致,贫困人口为5612元,非贫困人口为5652元。第三,贫困人口人均自付费用下降明显,由2016年的3565元,下降至2017年的1527元,2018年以来的903元,非贫困人口分别为2425元、2881元、2400元。
优质医疗资源:可及性与可负担性提高
县人民医院为本地二级甲等医院,其医疗服务水平和服务质量是县级行政区域内最高的,因此,本文讨论的医疗服务可及性既包括高质量医疗服务距离上的可及性,也包括高质量医疗服务经济上的可及性和可负担性。
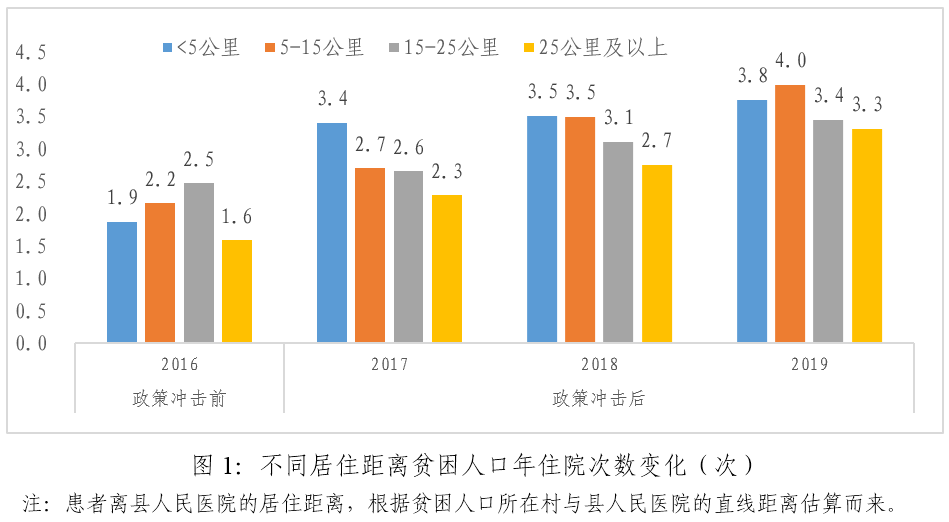
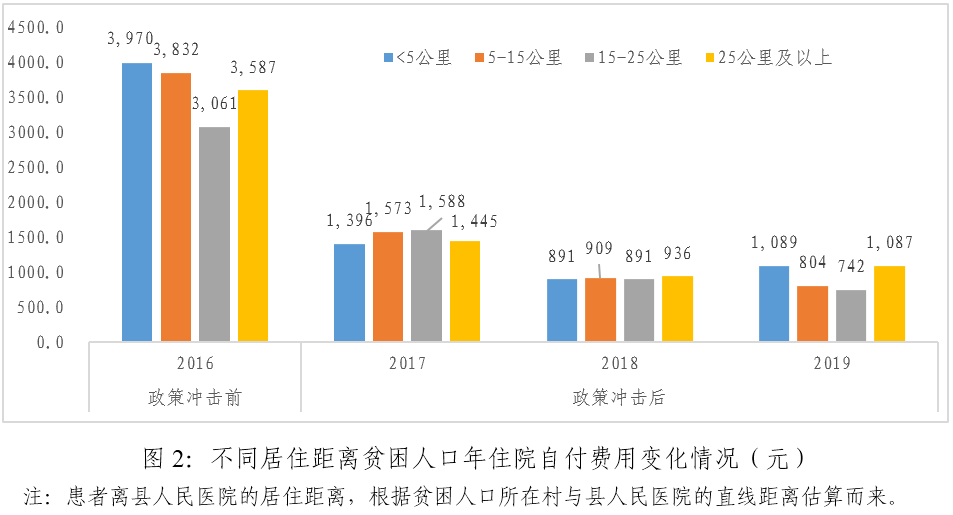
分析发现,医保扶贫政策冲击后,县域内不同居住距离贫困人口年住院次数均出现上升。其中居住距离在5公里以内的贫困人口住院次数上升最为明显,由2016年的1.9次,上升到2017年的3.4次和2018年的3.5次,2019年第一季度达3.8次。其次是居住距离在5-15公里的贫困人口,2016年后分别为2.7次、3.5次和4次。
在不考虑交通成本等间接成本的情况下,贫困人口年住院自付费用下降75%左右,不同居住距离贫困人口年住院自付费用均从2016年的3000元以上,下降至1000元左右。其中2018年,贫困人口年住院自付费用均不足1000元。总体来说,医保扶贫政策提高了贫困人口高质量医疗服务的可及性和可负担性。
政策效果:经济风险保护效应
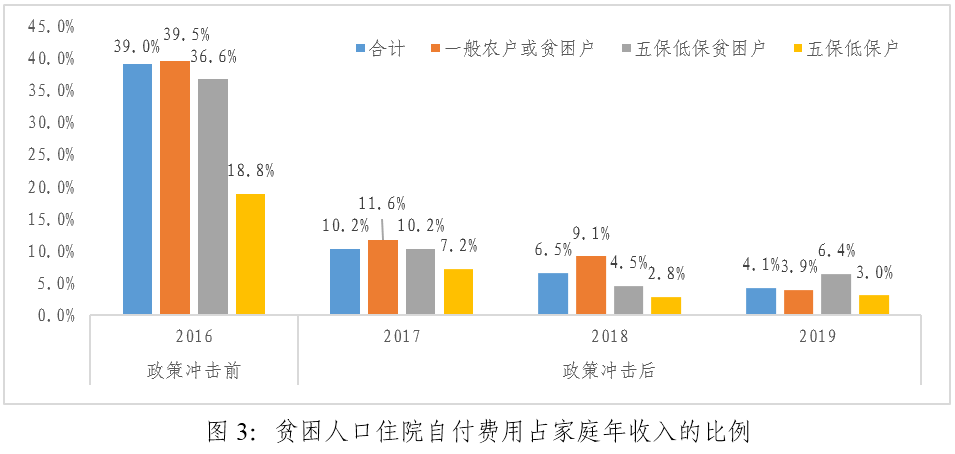
自付医疗支出是社会经济在医疗保健方面不平等的根源。当一个家庭的自付医疗支出超过其支付能力的某个特定百分比时,就会被贴上灾难性的标签。世界卫生组织将灾难性医疗支出的标准定义为家庭现金卫生支出超过家庭非食品支出的40%(WHO,2010)。
由于研究样本贫困人口自付医疗支出并不涵盖其一年内在其他方面上的支出,如门诊医疗支出、乡镇卫生院等其他医疗机构上的医疗支出等。我们仅从其年花费在县人民医院上的自付医疗支出占其家庭年收入的比例来看,图3显示,医保扶贫政策冲击后,贫困人口住院自付医疗支出占家庭年收入的比例迅速下降,从2016年39%下降至2017年的10.2%,2018年和2019年的10%以下。其中一般农户或贫困户则从40%下降至11.6%、9.1%、3.9%。
总结及思考
综上所述,我国医保扶贫政策成绩斐然,通过多重保障制度和倾斜性医保报销政策,提高了贫困人口待遇保障水平,以及县域内优质医疗资源的可及性和负担性,并显著降低了贫困人口发生家庭灾难性医疗支出的风险。
但疾病的发生具有不确定性,防止居民因病致贫、因病返贫是个长期问题。我们在实际调研中发现,贫困人口除了经济因素外,无法得到有效治疗的原因还在于,基层医疗卫生服务的可及性和可得性较差。特别是在贫困地区,大量慢性病患者本可以通过慢病管理和基层医疗卫生服务得以控制,但由于基层医疗卫生服务的可及性较差,最后小病拖成大病,不得不住院治疗。这也是贫困人口住院次数或住院率较高的原因之一。
但通过住院服务来替代获取初级卫生保健服务,不利于消除因健康问题导致的贫困。一方面防止贫困人口因病致贫返贫,不应过多的由“普惠性”医疗保险来承担,这会给医保基金带来不可预测的风险。另一方面倾斜性的医保扶贫政策会带来一定的供方道德风险和需方道德风险,不利于患者有序就医的形成,还有可能带来基金使用效率的下降。2020年2月,国务院《关于深化医疗保障制度改革的意见》提出,“统筹医疗保障基金和公共卫生服务资金使用,提高对基层医疗机构的支付比例,实现公共卫生服务和医疗服务有效衔接。”这为医保扶贫长效机制提供了政策选择,通过打包购买基层医疗卫生服务的形式,提高基层医生主动提供初级卫生保健服务的积极性。除此之外,利用门诊共济保障制度保障城乡居民小病、常见病的门诊治疗。